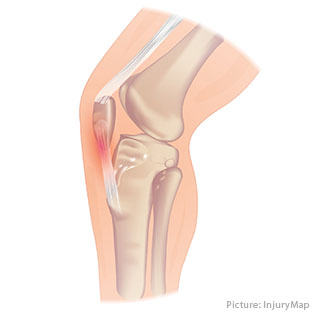
 Patellarspitzensyndrom ist eine Verletzung der Patellarsehne: der Sehne, die die Kniescheibe mit dem Schienbein verbindet.
Patellarspitzensyndrom ist eine Verletzung der Patellarsehne: der Sehne, die die Kniescheibe mit dem Schienbein verbindet.
Sie benutzen die Patellarsehne beim Strecken Ihres Beines, zum Beispiel beim Treten, Rennen oder Springen. Deswegen kommt Patellarspitzensyndrom besonders häufig in Sprungsportarten wie Volleyball oder Basketball vor, wobei allerdings auch Nicht-Sportler betroffen sein können.
Die Behandlung von Patellarspitzensyndrom kann in weniger als 3 Monaten geschafft sein1, es kann aber auch bis zu 15 Jahre dauern2.
Der Schlüssel zu einem schnellen und nachhaltigen Behandlungserfolg liegt darin, bereits frühzeitig die richtigen Entscheidungen zu treffen um Rückschläge zu vermeiden.
Auf dieser Seite erfahren Sie Alles, was Sie für eine erfolgreiche Therapie wissen müssen.
Symptome
Sie spüren die Schmerzen beim Patellarspitzensyndrom vorn am Knie. In den meisten Fällen direkt dort, wo die Patellarsehne auf das Knie trifft, mitunter allerdings auch wo die Sehne zum Schienbein führt.
Rennen, springen, Kniebeuge oder Sitzen verschlimmern die Symptome, wobei die Schmerzen auch mit einer Verzögerung von mehreren Tagen auftreten können.

In der frühen Entwicklungsphase der Verletzung treten Schmerzen nur nach intensiver Aktivität auf. Im weiteren Verlauf können Schmerzen allerdings auch bereits beim Sport oder sogar im Ruhezustand auftreten.
Je zeitiger Sie mit der Behandlung beginnen, umso einfacher ist es, die Schmerzen wieder komplett loszuwerden.
Sie sollten umgehend einen Arzt aufsuchen wenn:
- Ihr Knie rot oder geschwollen ist
- Ihre Schmerzen schlimmer werden oder sehr stark sind
- Ihre Schmerzen die Ausführung alltäglicher Aufgaben behindern
- Ihr Knie sich nicht ganz strecken oder beugen lässt
- Ihr Knie sich instabil anfühlt
Ursachen
Die häufigste Ursache von Patellarspitzensyndrom ist wiederholte Überbelastung der Sehne über einen längeren Zeitraum. In der Regel geschieht dies durch eine Kombination von zu hartem und zu häufigem Training.
Wiederholte Überbelastungen unterbrechen die Versuche der Sehne, sich an die Trainingsbelastung anzupassen und mit der Zeit verändert sich die Sehne auf Zellebene3. Sofern die Überbelastung nicht aufhört wird die Sehne dadurch immer schwächer, was in der Zukunft weitere Überbelastung wahrscheinlicher macht.
Aus diesem Grund ist das Schlechteste was Sie tun könnten trotz der Schmerzen weiter Sport zu treiben, da Sie dadurch die Behandlungsdauer um Monate verlängern.
Im Gegensatz zu der häufig verbreiteten Annahme handelt es sich bei Patellarspitzensyndrom nicht um eine durch Entzündung verursachte Verletzung4. Die Krankheit hat zwar Entzündugsmerkmale5, ist allerdings keine Entzündungskrankheit. Deswegen ist der Einsatz von Entzündungshemmern in den meisten Situationen nicht förderlich (siehe Abschnitt über Behandlung).
Eine eher seltene Ursache von Patellarspitzensyndrom ist ein direkter Stoß auf die Patellarsehne6, wie er zum Beispiel durch einen Sturz geschehen kann.
Risikofaktoren
Risikofaktoren für Patellarspitzensyndrom sind:
- Hohes Trainingsvolumen7 (z.B. hatten in einer Studie Sportler die mehr als 20 Stunden pro Woche trainierten ein 8,94-faches Risiko8)
- Starker Anstieg der Trainingsintensität oder des Trainingsvolumens innerhalb kurzer Zeit9
- Höhere Sprungkraft10
- Muskelungleichgewichte wie z.B. Verspannung der hinteren Oberschenkelmuskulatur, der Waden oder der Quadrizepsmuskeln11
- Falsche Sprungtechnik12
- Training auf harten Oberflächen13
- Teilnahme an Sprungsportarten14, insbesondere Volleyball15 oder Basketball16
- Keine schrittweise Rückkehr zum Sport nach mehr als 6 Wochen Pause17
- Diabetes Mellitus18
- Höheres Alter (Risikoverhältnis 4.209-fach) 19
- Unnormales Östrogenlevel20
- Hoher Fettanteil um die Körpermitte bei Männern und um die Extremitäten bei Frauen21
- Autoimmunerkrankungen oder Erkrankungen des Bindegewebes22
Diagnose
Ihr Doktor wird Sie zur Diagnose über den Verletzungsverlauf befragen und eine Kombination aus manuellen Untersuchungen23 und bildgebenden Verfahren wie MRT oder Ultraschall verwenden.
MRTs und Röntgenaufnahmen dienen dabei außerdem zum Ausschluss von Verletzungen mit ähnlichen Symptomen.
In einigen Fällen wird die Diagnose allerdings dadurch erschwert, dass Sehnen auch bei befundfreiem Ultraschall schmerzhaft sein können24. Umgekehrt können auch Sehnen mit auf Ultraschall sichtbaren pathologischen Veränderungen schmerzfrei sein25.
Behandlung: Was hilft?
Für Patellarspitzensyndrome stehen verschiedene Behandlungen zur Auswahl.
Medikamente
Ihr Doktor könnte schmerzlindernde oder entzündungshemmende Arzneimittel wie Nichtsteroidale Antirheumatika (NSAR) verschreiben. NSAR reduzieren die Schmerzen kurzfristig26. Sie sind eine gute Option sofern sie sehr früh im Krankheitsverlauf eingesetzt werden, verlangsamen allerdings die Heilung sofern die Verletzung chronisch ist27.
Physiotherapie
Physiotherapie mit langsamen Kräftigungsübungen wie exzentrischen Kniebeugen28, der Beinpresse29 oder dem Beinstrecker30 haben in Studien effektiv zu Langzeitverbesserungen geführt.

Isometrisches Halten, d.h. das Gewicht in einer Position zu halten anstatt es zu bewegen, hat ebenfalls vielsprechende Ergebnisse geliefert, da Schmerzen und Muskelinhibition reduziert wurden31.
Außerdem können Dehnungen, wie z.B. der vorderen oder hinteren Oberschenkelmuskulatur, das Risiko von Patellarspitzensyndrom verringern32 und kombiniert mit langsamen Kräftigungsübungen können so noch bessere Behandlungserfolge erzielt werden33. Leider kann Dehnen in manchen Fällen die Schmerzen verschlimmern, weswegen Vorsicht geboten ist.
Sprechen Sie unbedingt mit Ihrem Arzt bevor Sie eine Behandlung beginnen.
Weitere Behandlungen
Physiotherapie kann mit weiteren Behandlungen kombiniert werden, wobei in Studien leider bisher für keine der sonst verfügbaren Behandlungsmethoden starke Beweise für Langzeitverbesserungen gefunden wurden34.
Kühlung durch Eis ist eine ausgezeichnete Option zur nebenwirkungsfreien Schmerzlinderung und um Sehnenirritation in den Griff zu bekommen. Kühlung zeigte allerdings keinen nachhaltigen Behandlungsnutzen35 und verringert außerdem kurzfristig die Flexibilität der Sehne36.
Kniebandagen können kurzfristig zu einer Schmerzlinderung in Patienten mit Patellarspitzensyndrom führen37. Sie können außerdem die Körperwahrnehmung38, die Sprungtechnik39 und die Gleitposition der Kniescheibe40 verbessern. Kniebandagen erhöhen allerdings nicht die Sprunghöhe41 und führen ebenso wenig zu Langzeitverbesserungen.
Ultraschalltherapie lieferte in Studien inkonsistente42 bis gar keine43 Ergebnisse bei der Behandlung von Patellarspitzensyndrom.
Iontophorese kann dafür verwendet werden, mittels eines schwachen Stromes einen Wirkstoff tiefer in das Gewebe eindringen zu lassen44, wofür häufig NSAR oder Corticosteroide verwendet werden. Leider zeigten diese Behandlungen beim Vergleich mit Placebo keinen Vorteil45.
Invasive Behandlungen
Kortisoninjektionen sind günstig, einfach durchzuführen und haben nur ein geringes Risiko unmittelbarer Nebenwirkungen46. Sie können zwar Schmerzen schnell verringern, erhöhen aber auch das Rückfallrisiko47. Zum Beispiel erlitten in einer Studie über Epicondylitis (Sehnenerkrankungen des Ellenbogens) 72% der Patienten die mit Kortisoninjektionen behandelt wurden einen Rückschlag48.
Leider schwächen Kortisoninjektionen das Sehnengewebe49, was das Risiko eines Sehnenrisses stark erhöht50. Insbesondere bei mehreren Injektionen ist daher hohe Vorsicht geboten.
PRP-Injektionen sind eine weitere beliebte Behandlungsmethode von Patellerspitzensyndrom. Hierfür wird ein Teil von zentrifugiertem Eigenblut in die Verletzungsstelle gespritzt um die Heilung zu beschleunigen. Leider gibt es wenige Beweise dafür, dass PRP-Injektionen bei Patellarspitzensyndrom wirkungsvoller sind als Placeboinjektionen51, wobei PRP für hartnäckige Fälle trotzdem sinnvoll sein kann.
Proliferationstherapie und trockenes Nadeln („dry needling“) sind zwei weitere minimal-invasive Behandlungsmethoden für Patellarspitzensyndrome. Keine von Beiden konnte allerdings in der klinischen Forschung überzeugen52.
Eine Operation kann bei besonders hartnäckigen Fällen von Patellarspitzensyndrom in Frage kommen53, sofern alle anderen Behandlungsmethoden ausgeschöpft wurden und der Patient die mit dem Eingriff verbundenen Vorteile und Risiken voll versteht54. Abhängig vom Eingriff ist eine Reha von 6 bis 12 Monaten notwendig55, wobei die Langzeitergebnisse vielsprechend sind56. Zum Beispiel verbesserten sich in einer Studie die Symptome von 57% der Patienten57.
Bei nicht-hartnäckigen Fällen ist eine richtig ausgeführte Behandlung mit Kräftigungsübungen allerdings eine deutlich überlegene Option58 und liefert ausgezeichnete Ergebnisse.
[1] J. L. Cook et al., “A cross sectional study of 100 athletes with jumper's knee managed conservatively and surgically. The Victorian Institute of Sport Tendon Study Group,” British journal of sports medicine 31, no. 4 (1997).
[2] M. Kongsgaard et al., “Corticosteroid injections, eccentric decline squat training and heavy slow resistance training in patellar tendinopathy,” Scandinavian journal of medicine & science in sports 19, no. 6 (2009).
[3] A. Del Buono et al., “Tendinopathy and inflammation: some truths,” International journal of immunopathology and pharmacology 24, 1 Suppl 2 (2011): 46.
[4] Ibid., p. 45.
[5] J. D. Rees, M. Stride, and A. Scott, “TENDONS: TIME TO REVISIT INFLAMMATION?,” British journal of sports medicine 47, no. 9 (2013).
[6] Giorgio Garau et al., “Traumatic patellar tendinopathy,” Disability & Rehabilitation 30, 20-22 (2008): 1616.
[7] Martin Hägglund, Johannes Zwerver, and Jan Ekstrand, “Epidemiology of patellar tendinopathy in elite male soccer players,” The American journal of sports medicine 39, no. 9 (2011).
[8] Sarah Morton et al., “Patellar Tendinopathy and Potential Risk Factors: An International Database of Cases and Controls,” Clinical journal of sport medicine : official journal of the Canadian Academy of Sport Medicine (2017).
[9] M. K. Drew and C. Purdam, “Time to bin the term ‘overuse’ injury: is ‘training load error’ a more accurate term?,” British journal of sports medicine 50, no. 22 (2016).
[10] Øystein Lian et al., “Performance characteristics of volleyball players with patellar tendinopathy,” The American journal of sports medicine 31, no. 3 (2003).
[11] Sarah Morton et al., “Patellar Tendinopathy and Potential Risk Factors: An International Database of Cases and Controls,” Clinical journal of sport medicine : official journal of the Canadian Academy of Sport Medicine (2017); E. Witvrouw et al., “Intrinsic risk factors for the development of patellar tendinitis in an athletic population. A two-year prospective study,” The American journal of sports medicine 29, no. 2 (2001); Peter Malliaras et al., “Patellar Tendinopathy: Clinical Diagnosis, Load Management, and Advice for Challenging Case Presentations,” The Journal of orthopaedic and sports physical therapy 45, no. 11 (2015): 895.
[12] van der Worp, H et al., “Jumper's knee or lander's knee? A systematic review of the relation between jump biomechanics and patellar tendinopathy,” International journal of sports medicine 35, no. 8 (2014).
[13] A. Ferretti, “Epidemiology of jumper's knee,” Sports medicine (Auckland, N.Z.) 3, no. 4 (1986).
[14] Peter Malliaras, Lower Limb Tendinopathy Course (London, 31.10.2016).
[15] A. Ferretti, P. Papandrea, and F. Conteduca, “Knee injuries in volleyball,” Sports medicine (Auckland, N.Z.) 10, no. 2 (1990).
[16] Ivo J. H. Tiemessen et al., “Risk factors for developing jumper's knee in sport and occupation: a review,” BMC research notes 2 (2009).
[17] Yu-Long Sun et al., “Temporal response of canine flexor tendon to limb suspension,” Journal of applied physiology (Bethesda, Md. : 1985) 109, no. 6 (2010); J. A. Hannafin et al., “Effect of stress deprivation and cyclic tensile loading on the material and morphologic properties of canine flexor digitorum profundus tendon: an in vitro study,” Journal of orthopaedic research : official publication of the Orthopaedic Research Society 13, no. 6 (1995); James H.-C. Wang, Qianping Guo, and Bin Li, “Tendon Biomechanics and Mechanobiology—A Minireview of Basic Concepts and Recent Advancements,” Journal of Hand Therapy 25, no. 2 (2012): 138; M. K. Drew and C. Purdam, “Time to bin the term ‘overuse’ injury: is ‘training load error’ a more accurate term?,” British journal of sports medicine 50, no. 22 (2016).
[18] A. Del Buono et al., “Tendinopathy and inflammation: some truths,” International journal of immunopathology and pharmacology 24, 1 Suppl 2 (2011): 45; Jessica E. Ackerman et al., “Obesity/Type II diabetes alters macrophage polarization resulting in a fibrotic tendon healing response,” PLOS ONE 12, no. 7 (2017); Tom A. Ranger et al., “Is there an association between tendinopathy and diabetes mellitus? A systematic review with meta-analysis,” British journal of sports medicine 50, no. 16 (2016).
[19] J. E. Taunton et al., “A retrospective case-control analysis of 2002 running injuries,” British journal of sports medicine 36, no. 2 (2002): 98.
[20] Esra Circi et al., “Biomechanical and histological comparison of the influence of oestrogen deficient state on tendon healing potential in rats,” International Orthopaedics 33, no. 5 (2009): 1466; Stephen H. Liu et al., “Estrogen Affects the Cellular Metabolism of the Anterior Cruciate Ligament,” The American journal of sports medicine 25, no. 5 (2016): 704; W. D. Yu et al., “Combined effects of estrogen and progesterone on the anterior cruciate ligament,” Clinical orthopaedics and related research, no. 383 (2001): 281.
[21] James E. Gaida et al., “Asymptomatic Achilles tendon pathology is associated with a central fat distribution in men and a peripheral fat distribution in women: a cross sectional study of 298 individuals,” BMC Musculoskeletal Disorders 11, no. 1 (2010).
[22] Peter Malliaras et al., “Patellar Tendinopathy: Clinical Diagnosis, Load Management, and Advice for Challenging Case Presentations,” The Journal of orthopaedic and sports physical therapy 45, no. 11 (2015): 895.
[23] Nicola Maffulli, “The Royal London Hospital Test for the clinical diagnosis of patellar tendinopathy,” Muscles, Ligaments and Tendons Journal 7, no. 2 (2017).
[24] S. de Jonge et al., “Relationship between neovascularization and clinical severity in Achilles tendinopathy in 556 paired measurements,” Scandinavian journal of medicine & science in sports 24, no. 5 (2014).
[25] Seán McAuliffe et al., “Can ultrasound imaging predict the development of Achilles and patellar tendinopathy? A systematic review and meta-analysis,” British journal of sports medicine 50, no. 24 (2016).
[26] Brett M. Andres and George A. C. Murrell, “Treatment of tendinopathy: what works, what does not, and what is on the horizon,” Clinical orthopaedics and related research 466, no. 7 (2008): 1542.
[27] J. L. Cook and C. R. Purdam, “Is tendon pathology a continuum? A pathology model to explain the clinical presentation of load-induced tendinopathy,” British journal of sports medicine 43, no. 6 (2009): 413.
[28] P. Jonsson, “Superior results with eccentric compared to concentric quadriceps training in patients with jumper's knee: a prospective randomised study,” British journal of sports medicine 39, no. 11 (2005); C. R. Purdam, “A pilot study of the eccentric decline squat in the management of painful chronic patellar tendinopathy,” British journal of sports medicine 38, no. 4 (2004); Craig R. Purdam et al., “Discriminative ability of functional loading tests for adolescent jumper's knee,” Physical Therapy in Sport 4, no. 1 (2003); M. A. Young, “Eccentric decline squat protocol offers superior results at 12 months compared with traditional eccentric protocol for patellar tendinopathy in volleyball players,” British journal of sports medicine 39, no. 2 (2005).
[29] Peter Malliaras, Lower Limb Tendinopathy Course (London, 31.10.2016), p. 12; Peter Malliaras et al., “Achilles and patellar tendinopathy loading programmes: A systematic review comparing clinical outcomes and identifying potential mechanisms for effectiveness,” Sports medicine (Auckland, N.Z.) 43, no. 4 (2013).
[30] L. J. Cannell, “A randomised clinical trial of the efficacy of drop squats or leg extension/leg curl exercises to treat clinically diagnosed jumper's knee in athletes: pilot study,” British journal of sports medicine 35, no. 1 (2001).
[31] Ebonie Rio et al., “Isometric exercise induces analgesia and reduces inhibition in patellar tendinopathy,” British journal of sports medicine 49, no. 19 (2015): 1281.
[32] Maria E. H. Larsson, Ingela Käll, and Katarina Nilsson-Helander, “Treatment of patellar tendinopathy—a systematic review of randomized controlled trials,” Knee Surgery, Sports Traumatology, Arthroscopy 20, no. 8 (2012): 1643.
[33] Stasinopoulos Dimitrios, Manias Pantelis, and Stasinopoulou Kalliopi, “Comparing the effects of eccentric training with eccentric training and static stretching exercises in the treatment of patellar tendinopathy. A controlled clinical trial,” Clinical rehabilitation 26, no. 5 (2012).
[34] Peter Malliaras, Lower Limb Tendinopathy Course (London, 31.10.2016), pp. O5.
[35] P. Manias and D. Stasinopoulos, “A controlled clinical pilot trial to study the effectiveness of ice as a supplement to the exercise programme for the management of lateral elbow tendinopathy,” British journal of sports medicine 40, no. 1 (2006).
[36] Ibid.
[37] A. de Vries et al., “Effect of patellar strap and sports tape on pain in patellar tendinopathy: A randomized controlled trial,” Scandinavian journal of medicine & science in sports 26, no. 10 (2016).
[38] de Vries, Astrid J et al., “Effect of a patellar strap on the joint position sense of the symptomatic knee in athletes with patellar tendinopathy,” Journal of science and medicine in sport (2017).
[39] Adam B. Rosen, Jupil Ko, and Cathleen N. Brown, “Single-limb landing biomechanics are altered and patellar tendinopathy related pain is reduced with acute infrapatellar strap application,” The Knee 24, no. 4 (2017).
[40] Adam B. Rosen et al., “Patellar tendon straps decrease pre-landing quadriceps activation in males with patellar tendinopathy,” Physical therapy in sport : official journal of the Association of Chartered Physiotherapists in Sports Medicine 24 (2017).
[41] Gali Dar and Einat Mei-Dan, “Immediate effect of infrapatellar strap on pain and jump height in patellar tendinopathy among young athletes,” Prosthetics and Orthotics International 43, no. 1 (2018).
[42] Brett M. Andres and George A. C. Murrell, “Treatment of tendinopathy: what works, what does not, and what is on the horizon,” Clinical orthopaedics and related research 466, no. 7 (2008): 1542.
[43] Rachel Chester et al., “Eccentric calf muscle training compared with therapeutic ultrasound for chronic Achilles tendon pain--a pilot study,” Manual therapy 13, no. 6 (2008); S. J. Warden et al., “Low-intensity pulsed ultrasound for chronic patellar tendinopathy: a randomized, double-blind, placebo-controlled trial,” Rheumatology (Oxford, England) 47, no. 4 (2008); Maria E. H. Larsson, Ingela Käll, and Katarina Nilsson-Helander, “Treatment of patellar tendinopathy—a systematic review of randomized controlled trials,” Knee Surgery, Sports Traumatology, Arthroscopy 20, no. 8 (2012): 1645.
[44] Mark F. Reinking, “CURRENT CONCEPTS IN THE TREATMENT OF PATELLAR TENDINOPATHY,” International journal of sports physical therapy 11, no. 6 (2016).
[45] Brett M. Andres and George A. C. Murrell, “Treatment of tendinopathy: what works, what does not, and what is on the horizon,” Clinical orthopaedics and related research 466, no. 7 (2008): 1542.
[46] Angelo de Carli et al., “Calcific tendinitis of the shoulder,” Joints 2, no. 3 (2014): 133.
[47] U. Fredberg et al., “Ultrasonography as a tool for diagnosis, guidance of local steroid injection and, together with pressure algometry, monitoring of the treatment of athletes with chronic jumper's knee and Achilles tendinitis: a randomized, double-blind, placebo-controlled study,” Scandinavian journal of rheumatology 33, no. 2 (2004).
[48] L. Bisset et al., “Mobilisation with movement and exercise, corticosteroid injection, or wait and see for tennis elbow: randomised trial,” BMJ 333, no. 7575 (2006).
[49] M. Kongsgaard et al., “Corticosteroid injections, eccentric decline squat training and heavy slow resistance training in patellar tendinopathy,” Scandinavian journal of medicine & science in sports 19, no. 6 (2009); Brooke K. Coombes et al., “Effect of corticosteroid injection, physiotherapy, or both on clinical outcomes in patients with unilateral lateral epicondylalgia: a randomized controlled trial,” JAMA 309, no. 5 (2013).
[50] Jianying Zhang, Camille Keenan, and James H.-C. Wang, “The effects of dexamethasone on human patellar tendon stem cells: implications for dexamethasone treatment of tendon injury,” Journal of orthopaedic research : official publication of the Orthopaedic Research Society 31, no. 1 (2013); Ronald Hugate et al., “The effects of intratendinous and retrocalcaneal intrabursal injections of corticosteroid on the biomechanical properties of rabbit Achilles tendons,” The Journal of bone and joint surgery. American volume 86-A, no. 4 (2004).
[51] Micheal P. Hall, James P. Ward, and Dennis A. Cardone, “Platelet Rich Placebo?: Evidence for Platelet Rich Plasma in the Treatment of Tendinopathy and Augmentation of Tendon Repair,” Bulletin of the Hospital for Joint Diseases 71 (2013): 57; Nasir Hussain, Herman Johal, and Mohit Bhandari, “An evidence-based evaluation on the use of platelet rich plasma in orthopedics – a review of the literature,” SICOT-J 3, no. 1 (2017); Peter Malliaras et al., “Patellar Tendinopathy: Clinical Diagnosis, Load Management, and Advice for Challenging Case Presentations,” The Journal of orthopaedic and sports physical therapy 45, no. 11 (2015): 894; de Vos, Robert J et al., “Platelet-rich plasma injection for chronic Achilles tendinopathy: a randomized controlled trial,” JAMA 303, no. 2 (2010); Robert-Jan de Vos, Johann Windt, and Adam Weir, “Strong evidence against platelet-rich plasma injections for chronic lateral epicondylar tendinopathy: a systematic review,” British journal of sports medicine 48, no. 12 (2014); Franciele Dietrich et al., “Effect of platelet-rich plasma on rat Achilles tendon healing is related to microbiota,” Acta Orthopaedica 88, no. 4 (2017).
[52] Lane M. Sanderson and Alan Bryant, “Effectiveness and safety of prolotherapy injections for management of lower limb tendinopathy and fasciopathy: a systematic review,” Journal of foot and ankle research 8, no. 1 (2015); O. Morath et al., “The effect of sclerotherapy and prolotherapy on chronic painful Achilles tendinopathy-a systematic review including meta-analysis,” Scandinavian journal of medicine & science in sports 28, no. 1 (2018); Ulrike H. Mitchell et al., “The Construction of Sham Dry Needles and Their Validity,” Evidence-Based Complementary and Alternative Medicine 2018, no. 5 (2018); Patrick C. Wheeler et al., “A Comparison of Two Different High-Volume Image-Guided Injection Procedures for Patients With Chronic Noninsertional Achilles Tendinopathy: A Pragmatic Retrospective Cohort Study,” The Journal of Foot and Ankle Surgery 55, no. 5 (2016); F. A. Chaudhry, “Effectiveness of dry needling and high-volume image-guided injection in the management of chronic mid-portion Achilles tendinopathy in adult population: a literature review,” European Journal of Orthopaedic Surgery & Traumatology 27, no. 4 (2017): 446.
[53] Antonio Pascarella et al., “Arthroscopic management of chronic patellar tendinopathy,” The American journal of sports medicine 39, no. 9 (2011).
[54] F. A. Chaudhry, “Effectiveness of dry needling and high-volume image-guided injection in the management of chronic mid-portion Achilles tendinopathy in adult population: a literature review,” European Journal of Orthopaedic Surgery & Traumatology 27, no. 4 (2017): 447.
[55] N. Maffulli et al., “Surgical management of tendinopathy of the main body of the patellar tendon in athletes,” Clinical journal of sport medicine : official journal of the Canadian Academy of Sport Medicine 9, no. 2 (1999); Peter Malliaras, Lower Limb Tendinopathy Course (London, 31.10.2016).
[56] N. Maffulli et al., “Surgical management of tendinopathy of the main body of the patellar tendon in athletes,” Clinical journal of sport medicine : official journal of the Canadian Academy of Sport Medicine 9, no. 2 (1999).
[57] Joshua S. Everhart et al., “Treatment Options for Patellar Tendinopathy: A Systematic Review,” Arthroscopy : the journal of arthroscopic & related surgery : official publication of the Arthroscopy Association of North America and the International Arthroscopy Association 33, no. 4 (2017).
[58] Carla van Usen and Barbara Pumberger, “Effectiveness of Eccentric Exercises in the Management of Chronic Achilles Tendinosis,” The Internet Journal of Allied Health Sciences and Practice 5, no. 2 (2007): 8, http://ijahsp.nova.edu/articles/vol5num2/van_Usen.pdf.


